Adénopathie superficielle de l'adulte
Pour comprendre
Une adénopathie correspond à l'augmentation de taille (> 1 cm) d'un ganglion lymphatique.
Les ganglions lymphatiques sont des structures arrondies ou ovalaires dans lesquelles on trouve des espaces de circulation de la lymphe, du sang et des éléments lymphoïdes. Les espaces importants anatomiquement sont (de la périphérie vers le centre) : les sinus capsulaires, le cortex (dans lequel on trouve les follicules, amas de lymphocytes B qui prolifèrent et se différencient), le paracortex (dans lequel on trouve des lymphocytes T et des cellules dendritiques), et le hile.
L'augmentation de taille d'un ganglion lymphatique peut résulter :
- • de la prolifération polyclonale de lymphocytes suite à une infection régionale ou systémique ou suite à une autre stimulation antigénique, par exemple dans un contexte auto-immun ;
- • de la prolifération monoclonale de lymphocytes dans le cadre d'une hémopathie lymphoïde ;
- • ou de la présence dans le ganglion de cellules tumorales l'ayant colonisé suite à une dissémination métastatique par voie lymphatique.
Une adénopathie ou un groupe d'adénopathies localisées sont en général le reflet d'une pathologie de la zone de drainage lymphatique. Après exclusion de ces causes, on adoptera le raisonnement applicable aux adénopathies diffuses car une adénopathie localisée peut être la première manifestation de ces pathologies.
Les adénopathies diffuses sont généralement le reflet d'une maladie infectieuse ou tumorale à diffusion systémique. Après exclusion de ces pathologies, on cherchera essentiellement des proliférations bénignes, le plus souvent histiocytaires (sarcoïdose).
I Étiologie des adénopathies
La démarche diagnostique doit s'effectuer en plusieurs temps :
- 1. éliminer les diagnostics différentiels (masse non ganglionnaire) ;
- 2. recherche du caractère localisé ou diffus ;
- 3. pour les adénopathies localisées : les éléments orientant les plus importants sont les caractéristiques cliniques de l'adénopathie ou des adénopathies (consistance, adhérence) et l'étude des organes de la zone de drainage ;
- 4. pour les adénopathies diffuses : les éléments orientant les plus importants sont l'étude des signes infectieux et les signes d'hémopathies lymphoïdes.
La première étape de la démarche diagnostique est de rechercher si l'adénopathie ou les adénopathies sont localisées ou diffuses, formant alors un tableau de polyadénopathie. La recherche d'une splénomégalie et/ou d'une hépatomégalie est fondamentale, car elle signe alors la diffusion du processus pathologique.
En cas d'adénopathie(s) localisée(s), la localisation clinique et les caractéristiques cliniques (signes inflammatoires, douleur) sont des éléments importants du diagnostic.
Des exemples sont :
- • une adénopathie sus-claviculaire isolée, très évocatrice d'une origine tumorale thoracique ou abdominale ;
- • une adénopathie sous angulo-maxillaire inflammatoire, qui doit faire rechercher une infection ORL.
Il faut savoir si le mode de survenue a été brutal ou progressif.
L'existence de signes généraux associés tels que fièvre, sueurs nocturnes, amaigrissement et asthénie doit être précisée. La notion de blessure, griffure ou morsure récente ainsi que celle de retour de voyage doit également être appréciée.
L'examen clinique peut être suffisant pour déterminer la cause d'une ou des adénopathie(s). Les investigations biologiques et radiologiques devront se décider en fonction des orientations issues de l'examen clinique.
II Adénopathies isolées
Les adénopathies isolées révèlent le plus souvent une infection ou une tumeur de la zone de drainage. Plus rarement, elles sont la conséquence d'une infection systémique ou d'une hémopathie lymphoïde. Il faut différencier les adénopathies réellement localisées de celles qui s'associent à des adénopathies profondes non décelables par l'examen clinique seul. Par exemple, devant une adénopathie cervicale cliniquement apparemment isolée, le raisonnement est différent si la radiographie thoracique montre des adénopathies médiastinales associées.
A Étiologie des adénopathies isolées
La localisation de l'adénopathie est un des éléments importants de l'orientation diagnostique.
La consistance est également importante : dure et fixée, en faveur d'une pathologie tumorale non hématologique ; mobile, en faveur d'une pathologie bénigne ou hématologique. Un aspect inflammatoire est en faveur d'une cause infectieuse.
1 Adénopathie cervicale
Une adénopathie doit conduire à un examen détaillé de la tête, des dents, de la sphère ORL et de la thyroïde. Elle est souvent la conséquence d'une infection régionale, mais peut être la première localisation d'un lymphome ou une métastase ganglionnaire d'un cancer cutané révélé par exemple par l'examen du cuir chevelu.
2 Adénopathie sus-claviculaire
Le ganglion sus-claviculaire gauche draine les organes abdominaux (ganglion de Troisier) et le ganglion sus-claviculaire droit draine les organes médiastinaux. La présence d'une adénopathie sus-claviculaire isolée est souvent la traduction de l'existence métastatique d'un cancer sous-jacent.
3 Adénopathie axillaire
Sa présence doit conduire à un examen détaillé des membres supérieurs, mais également des seins et de la paroi thoracique. Il ne faut pas oublier de rechercher une notion récente de blessure ou griffure. Les étiologies sont plus variées et fonction du contexte clinique. L'absence de contexte infectieux évident doit conduire à rechercher un cancer du sein ou un lymphome localisé.
4 Adénopathie épitrochléenne
Ce type d'adénopathies est souvent associé à des infections locales de la main et de l'avant-bras. En l'absence de signe d'infection locale dans ces régions, ces adénopathies orientent vers un nombre limité de causes systémiques : sarcoïdose, bartonellose, syphilis. Dans ces circonstances, les adénopathies épitrochléennes sont fréquemment associées à des adénopathies profondes révélées par des examens d'imagerie (adénopathies pseudolocalisées).
5 Adénopathie inguinale
La présence d'une adénopathie inguinale doit conduire à un examen des membres inférieurs, des organes génitaux externes et de l'anus. La constatation d'adénopathies de petite taille est fréquente dans la région inguinale du fait de l'existence de blessures des membres inférieurs passant souvent inaperçues. Il faut penser à rechercher des éléments en faveur d'une infection sexuellement transmissible (syphilis, chancre mou, maladie de Nicolas et Favre).
Il faut enfin retenir qu'une origine tuberculeuse est possible quelle que soit la localisation de l'adénopathie.
B Conduite à tenir en cas d'adénopathie isolée (figure 22.1)
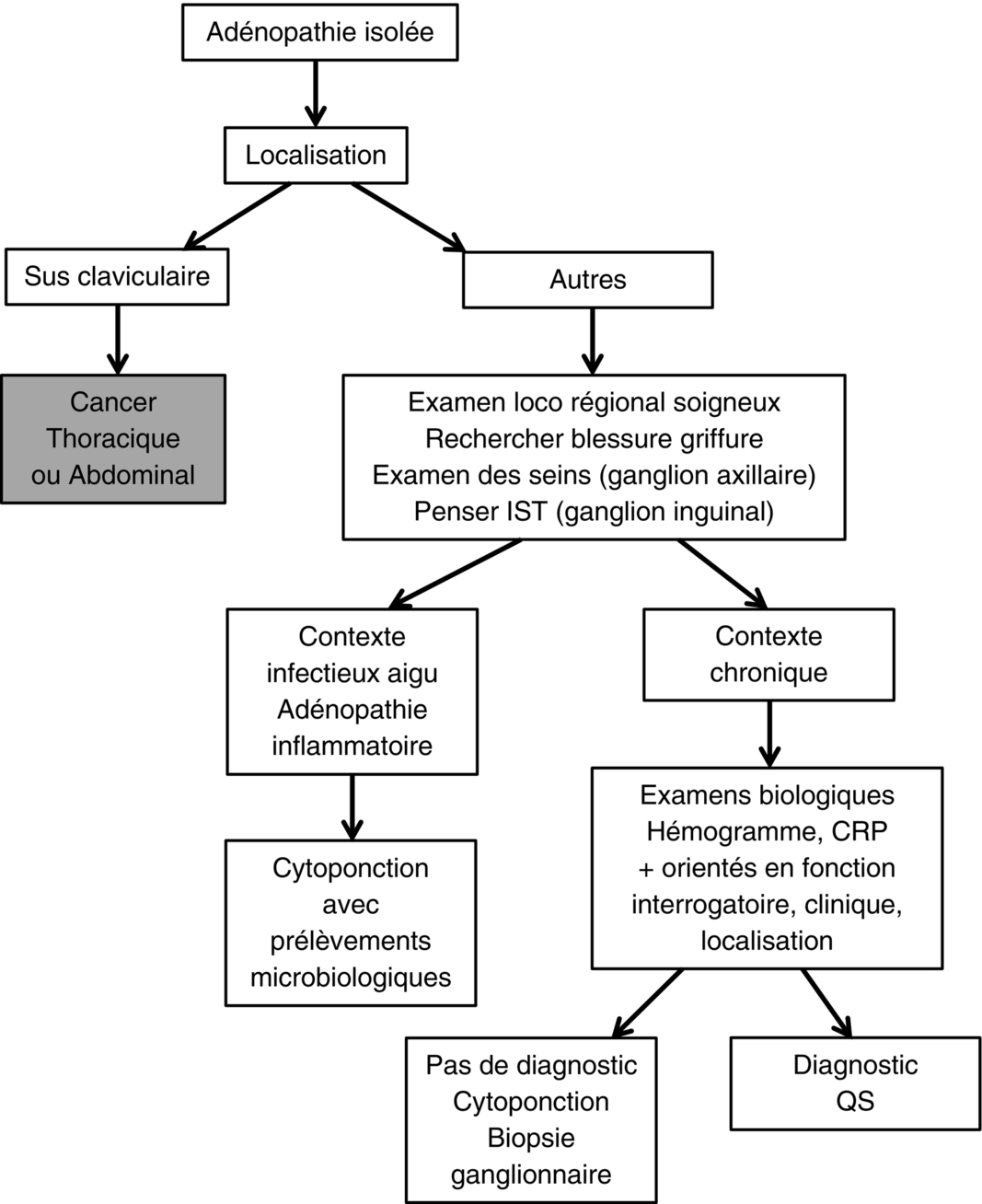
La présence d'une adénopathie isolée, en l'absence d'une cause locale évidente, doit conduire à effectuer de manière systématique un hémogramme avec frottis et une sérologie VIH, virus d'Epstein-Barr (EBV) et toxoplasmose (même si ces infections se traduisent souvent par une polyadénopathie). Un dosage de la protéine C réactive (CRP) peut également être demandé, bien que peu orientant. Certaines pathologies systémiques (lupus, sarcoïdose, cancers) peuvent s'accompagner d'un dosage normal de la CRP ; à l'inverse, une élévation de celui-ci n'oriente pas vers une cause en particulier, et il faudra poursuivre quoi qu'il arrive les investigations par un examen cytologique ± histologique.
En l'absence d'étiologie évidente (adénopathies satellite d'une infection locale, contexte évocateur d'infection sexuellement transmissible [IST]), il faut examiner les caractéristiques cellulaires du ganglion. Une cytoponction à l'aiguille permet un examen cytologique. Le produit de la cytoponction doit aussi bénéficier d'un examen bactériologique direct et d'une mise en culture avec recherche associée de bacille de Koch. Cet examen peu invasif est malheureusement souvent de faible rentabilité, mais peut permettre de suggérer rapidement un diagnostic (cellules tumorales, cellules de Sternberg). Il ne se substitue pas à la biopsie ganglionnaire (voir ci-après), mais peut orienter rapidement le diagnostic.
La biopsie ganglionnaire, soit partielle et guidée par l'échographie, soit complète (exérèse chirurgicale), est nécessaire dans tous les cas. Le tissu biopsié bénéficie d'un examen anatomopathologique et microbiologique. Idéalement, la biopsie fraîche doit être entièrement transmise au laboratoire d'anatomopathologie où une empreinte sur lame pourra être réalisée pour étude cytologique immédiate et une partie du prélèvement sera congelée, ce qui autorise une analyse plus fine des marqueurs en cas de pathologie tumorale, le reste étant fixé et inclus en paraffine. En résumé, la cytoponction oriente, la biopsie affirme le diagnostic. En plus des colorations habituelles sur les lames, le pathologiste pourra demander des colorations spéciales (Ziehl pour recherche de mycobactéries, Grocott pour recherche de champignons), des analyses immunohistochimiques (sur prélèvement fixé) ou en immunofluorescence (prélèvements frais congelés non fixés).
III Polyadénopathies
La démarche diagnostique est différente. En effet, les polyadénopathies ne sont pas la conséquence d'un processus infectieux ou métastatique régional, mais correspondent à une affection systémique infectieuse, tumorale ou immunologique.
- • Des signes cliniques évocateurs d'une pathologie systémique (atteinte articulaire, pulmonaire) doivent être recherchés.
- • Le mode de survenue peut avoir été brutal ou progressif, associé ou non à des signes généraux (fièvre, sueurs nocturnes, amaigrissement et asthénie).
- • L'hypothèse infectieuse sera évoquée si une notion de contage est présente.
- • Il est indispensable de chercher systématiquement une infection par le VIH (primo-infection ou infection chronique).
A Étiologie des polyadénopathies
1 Étiologies tumorales
Les pathologies tumorales responsables de polyadénopathies sont les hémopathies lymphoïdes : leucémie aiguë lymphoïde, leucémie lymphoïde chronique, maladie de Waldenström, lymphomes hodgkiniens ou non hodgkiniens.
2 Étiologies infectieuses
Les étiologies infectieuses sont dominées par les étiologies virales (infections à VIH, à EBV et cytomégalovirus [CMV], rubéole). Des polyadénopathies peuvent s'observer également dans certaines infections bactériennes (infections à mycobactéries, surtout la tuberculose, syphilis, brucellose, maladie de Whipple), ou parasitaire (toxoplasmose, leishmaniose, filarioses).
3 Étiologies immunologiques
Des adénopathies diffuses bénignes peuvent se rencontrer au cours du lupus systémique, du syndrome de Gougerot-Sjögren ou de la polyarthrite rhumatoïde. Il existe cependant généralement dans ce cas des signes associés (syndrome sec, polyarthrite, lésions cutanées). Cela n'est en revanche pas toujours le cas au cours de la sarcoïdose qui peut ne s'exprimer que par une polyadénopathie.
Parmi les causes immunologiques, il convient de mentionner également les réactions médicamenteuses, en général associées à un tableau clinique riche avec fièvre et signes cutanés, survenant en général 9 à 15 jours après la prise de médicament (DRESS). Les médicaments le plus souvent en cause sont les β-lactamines, les anticonvulsivants, les anti-inflammatoires non stéroïdiens et l'allopurinol.
Des adénopathies diffuses peuvent se voir dans les maladies dermatologiques chroniques par excès de stimulation antigénique.
B Conduite à tenir en cas de polyadénopathie (figure 22.2)

L'examen clé à réaliser est l'hémogramme avec frottis sanguin qui peut orienter le diagnostic, en mettant en évidence une hyperlymphocytose (syndromes lymphoprolifératifs), un syndrome mononucléosique ou la présence de blastes évocateurs de leucémie aiguë. Il faut réaliser en parallèle, compte tenu de leur bonne valeur d'orientation, des dosages des transaminases, des lactates déshydrogénases (LDH) et de la CRP, une électrophorèse des protéines sériques, des sérologies EBV, CMV, VIH, toxoplasmose et une radiographie thoracique.
En l'absence d'orientation étiologique évidente, il faut rapidement réaliser une biopsie ganglionnaire, éventuellement précédée d'une cytoponction (voir plus haut). Le rendement diagnostique est faible pour les adénopathies inguinales et axillaires, et il faut dans la mesure du possible privilégier un autre site de biopsie.
Il ne faut pas oublier de rechercher également dans ce cas des adénopathies profondes en réalisant une tomodensitométrie thoraco-abdomino-pelvienne.
Dans un deuxième temps, toute suspicion de pathologie maligne devra faire demander un TEP-scan, un myélogramme (en cas de suspicion de leucémie) ou une biopsie ostéomédullaire (en cas de suspicion de lymphome).