La démarche clinique infirmière : démarche de soins
COMPRENDRE
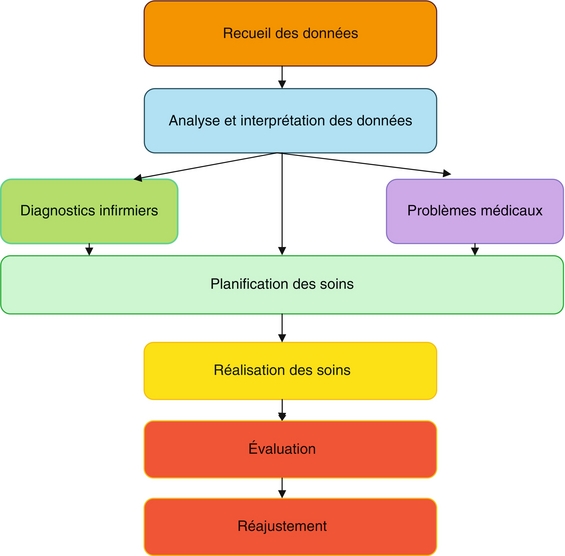
L’évaluation clinique qui permet à l’infirmière de poser un diagnostic de situation n’est pas figée puisqu’elle peut être effectuée à différents moments de la prise en charge du patient. Elle s’appuie sur le processus de soins infirmiers, à savoir la démarche de soins.
À partir des années 1970, il devient nécessaire de recourir à une terminologie pour nommer les constats infirmiers, les définir et les classifier en taxinomie de diagnostics. Une terminologie commune s’avère également nécessaire pour rendre visible l’activité soignante. « Faute d’un langage commun, les infirmières courent le risque de ne pas être suffisamment visibles dans les systèmes d’informations sur les soins de santé, auquel cas, la valeur et l’importance de cette profession ne seraient plus reconnues ni récompensées comme elles le méritent1. »
C’est ainsi qu’en 1973 a lieu la première conférence de la NANDA. En 1986 apparaît la première taxinomie des diagnostics infirmiers sur la base des modes fonctionnels de santé de Gordon2.
La NANDA-I (I pour International) répartit les 216 diagnostics infirmiers en 13 domaines, toujours sur les modes fonctionnels de Gordon :
Depuis l’utilisation du terme « diagnostic infirmier », l’infirmière est devenue une « diagnosticienne » utilisant le raisonnement diagnostique en collaboration avec les patients afin d’identifier les meilleurs diagnostics pour choisir les interventions visant l’atteinte des résultats attendus par le patient. De fait, les infirmières interprètent des données en lien avec leur champ d’expertise pour fournir les services appropriés à la personne soignée considérée comme un partenaire puisque c’est elle seule qui adopte les comportements de santé pour agir sur les problèmes identifiés avec l’infirmière. Cette collaboration est indispensable pour poser le diagnostic le plus exact3.
On comprend donc que la démarche suivie par l’infirmière consiste à recueillir des informations les plus pertinentes possibles, les regrouper et les interpréter afin de clarifier la situation du patient et planifier des interventions. Les diagnostics infirmiers sont les interprétations scientifiques des données qui sont utilisées pour diriger les planifications des interventions et leur évaluation.
L’infirmière est ainsi obligée de résoudre des problèmes qui doivent être posés avec précision et exactitude. Elle doit être en mesure de vérifier les renseignements provenant de nombreuses sources et de porter un jugement clinique. Pour réaliser ces activités, l’infirmière mobilise une démarche structurée systématique appelée démarche de soins. De fait, elle développe des compétences spécifiques pour démontrer ses capacités de poser un diagnostic (de diagnostiquer). En utilisant des compétences relevant du domaine intellectuel, interpersonnel et technique, elle développe par ailleurs des potentialités personnelles dans les domaines de la tolérance à l’ambiguïté et l’utilisation de la pratique réflexive4.
DÉMARCHE DE SOINS
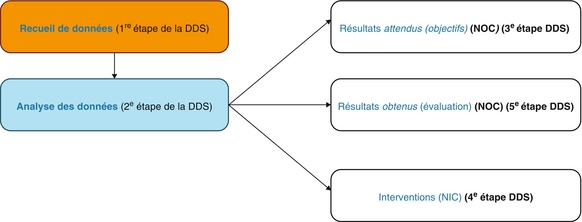
La démarche de soins (DDS) consiste en une méthode de travail fondée sur l’organisation de la pensée. C’est un processus logique de résolution des problèmes qui peut être adopté par tous les professionnels de santé. La DDS est la phase d’actions d’un modèle de soin, mais ce sont les modèles qui la guident. Les modèles ont des conséquences sur la planification des soins et en termes de priorité de diagnostics infirmiers5.
La DDS commence dès la première rencontre avec le patient et se poursuit jusqu’à son départ. De ce fait, il s’agit d’un processus dynamique, continu et évolutif ; les étapes s’y succèdent, et peuvent aussi se chevaucher, en fonction de l’évolution de l’état de santé de la personne. L’infirmière l’utilise pour évaluer la situation de la personne et agir sur son état de santé. L’étendue des connaissances et la richesse des perceptions du soignant influencent la qualité du recueil de données et son analyse et, par conséquent, la justesse du diagnostic ainsi que la pertinence des soins proposés.
– permettre une prise en charge globale et personnalisée du patient, améliorant sa qualité de vie et favorisant son autonomie ;
– tendre à la promotion de la santé par l’identification des facteurs de risque et des conduites à risque du patient, par sa sensibilisation à adopter de nouveaux comportements davantage compatibles avec le développement d’un meilleur état de santé.
ÉTAPES DE LA DÉMARCHE DE SOINS6
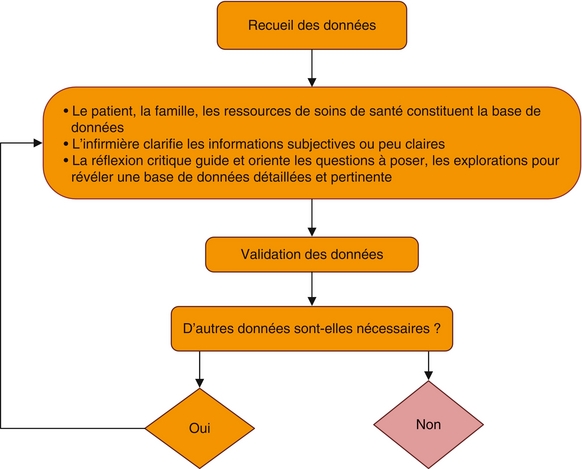
 Étape 1 – Recueil de données
Étape 1 – Recueil de données
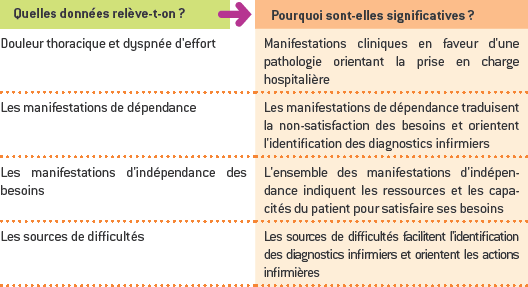
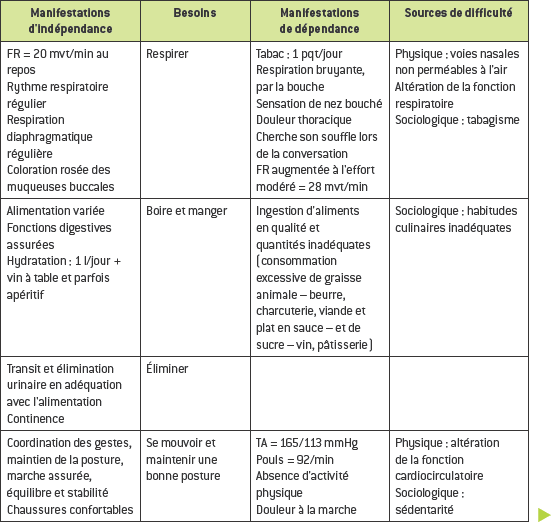
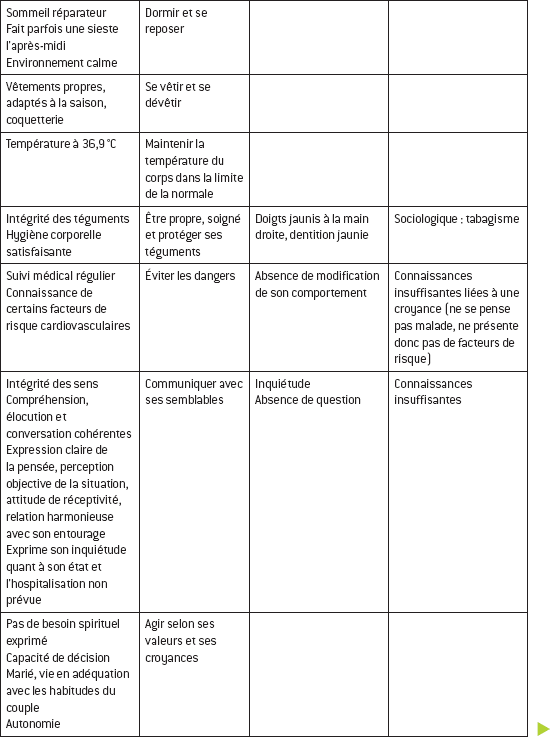
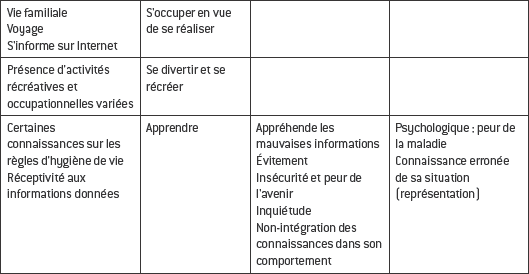
Le recueil de données débute par la description d’une situation que l’on ne connaît pas à l’avance et qui met en relation un soigné et un soignant qui vont apprendre l’un de l’autre des informations liées à l’état de santé ou à la maladie. Pour l’infirmière, l’enjeu est de rechercher des informations pour appréhender l’individu dans une approche globale. Celle-ci consiste à le situer dans son environnement, à identifier ses habitudes de vie, (re)situer la survenue de la pathologie dans son histoire de vie et en identifier les conséquences. La collecte contient des données subjectives provenant de la personne elle-même ou d’autres personnes et des données objectives provenant entre autres de l’examen clinique (pouls, pression artérielle, mensurations, etc.). Toutes ces informations, consignées dans le dossier patient, sont mobilisées en permanence durant la prise en charge de la personne.
Il existe deux types de recueil de données selon ce que vise l’infirmière.
– Le recueil de données global réalisé au début de la prise en charge ; il aboutit au bilan de la situation. La collecte vise à explorer toutes les dimensions de la personne, dimensions caractérisées selon le modèle conceptuel retenu. Elle est effectuée le plus souvent à l’admission du patient en établissement ou lors d’une prise en charge à domicile.
– Le recueil de données ciblé porte sur un aspect particulier ; il est préconisé quand des signes ou des indices spécifiques nécessitent une exploration plus approfondie ou lorsque l’infirmière anticipe des risques. Dans ce cas, elle recueille des données et/ou des paramètres cliniques spécifiques de façon à obtenir une référence de départ et suivre l’évolution du patient. Cette collecte peut être initiale ou inhérente à une évaluation au décours de la prise en charge du patient.
Lorsque le recueil de données concerne une collectivité, il consiste à obtenir des renseignements clés appartenant au groupe voire des données statistiques en santé publique.
 Organisation du recueil de données
Organisation du recueil de données
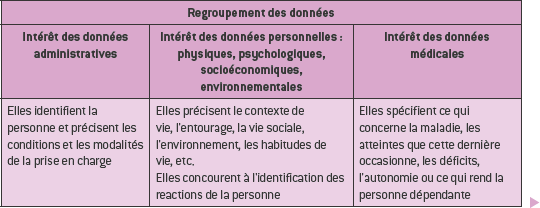
La collecte des données s’organise selon le modèle conceptuel7 retenu, et les données sont regroupées selon le domaine ciblé (il est possible d’élaborer une toile de raisonnement ou carte conceptuelle8) (voir page 195).
Le recueil est structuré à partir d’un support pour faciliter la lecture et l’organisation des données. Il est mené auprès de la personne elle-même ; cependant, dans le cas des enfants ou de patients présentant des incapacités, l’entourage est vivement sollicité. Ce document constitue une partie du dossier de soins.
Les méthodes de recueil sont multiples et complémentaires ; elles reposent principalement sur l’observation, l’entretien, l’examen clinique infirmier et la lecture de documents. La collecte des données sollicite chez l’infirmière une forte activité perceptuelle. De la pertinence et de la suffisance des informations recueillies dépendront la qualité et la justesse du jugement clinique.
Le recueil de données apporte des informations qui peuvent être organisées selon trois dimensions : la dimension physique, psychorelationnelle/cognitive et socio-environnementale. Lors de la collecte, l’infirmière tend mentalement, ou à l’aide d’un support écrit, à organiser les données qu’elle recueille, à explorer chacune des dimensions et à identifier les relations éventuelles entre les données. De fait, elle oriente la collecte en utilisant les méthodes les plus appropriées au regard de l’information qu’elle souhaite recueillir.
 Moyens et méthodes de recueil de données
Moyens et méthodes de recueil de données
Différents moyens sont disponibles pour mener à bien le recueil de données, chacun d’entre eux répondant préférentiellement à l’obtention de certains types d’informations. Ils sont généralement employés simultanément au cours et au décours de la prise en charge.
 Observation
Observation
L’observation est l’action de suivi attentif des phénomènes, avec la volonté de ne pas les modifier. Elle peut être définie comme la capacité intellectuelle de saisir, grâce aux sens, les détails venant de l’extérieur et de considérer avec une attention soutenue un sujet ou un objet d’observation afin de mieux le connaître. Elle vise la neutralité.
Le processus d’observation est l’aboutissement d’un cheminement sensori-perceptuel et intellectuel composé de plusieurs chaînons : la sensation, la perception, l’attention.
L’observation impose de développer les perceptions sensorielles afin d’être réceptif et de pouvoir relever les signes visibles, audibles, palpables, odorants qui sont autant d’indices pour évaluer l’état de santé d’une personne. Ainsi, l’observation mobilise l’ouïe, la vue, l’odorat, le toucher. Les sens captent ce que le patient laisse voir et entrevoir. Il en est ainsi de sa posture, des expressions de son visage, du regard, du langage vestimentaire, bref tout ce qui concerne le paraverbal. L’observation porte aussi sur son environnement immédiat, et les objets qui l’entourent. Elle vise à décrire précisément une manifestation observée, voire à la renforcer par la mesure des paramètres vitaux, le cas échéant. Elle suppose également que le soignant possède, au-delà de ses capacités d’observation, une aptitude à sélectionner les données pertinentes.
 Entretien
Entretien
L’entretien est réalisé préférentiellement avec la personne soignée et/ou avec son entourage. Il ne s’agit pas d’un interrogatoire, ni d’une intrusion dans la vie personnelle, mais bien d’une interrogation qui s’initie entre le soignant et le soigné pour savoir qui est la personne, la situer dans son contexte de vie, tenter de comprendre et d’identifier les réactions qui en résultent. Il permet la rencontre avec l’autre.
L’interrogation exprime l’esprit de recherche ; elle apparaît avec la curiosité, l’étonnement. L’interrogatoire visant à vouloir compléter « à tout prix » le recueil de données s’inscrit davantage dans une perte de sens de l’interrogation, raison pour laquelle le professionnel doit toujours adopter une posture critique par rapport à un questionnaire, un recueil de données « type », et se l’approprier. Le questionnement n’est donc pas le questionnaire mais l’initiation au pouvoir d’interrogation. Il ouvre le chemin d’un devenir.
S’entretenir, c’est ainsi tenir conseil, c’est-à-dire prendre en compte la parole de la personne soignée et/ou de sa famille en créant les conditions propices à l’émergence d’une parole authentique9. L’entretien peut se dérouler au décours d’un soin (il est alors informel) ou être programmé (il s’agit alors d’un entretien formel). Quelles que soient les conditions de cet échange, il est indispensable d’être attentif à la personne, à ses dires, aux réponses obtenues, à la manière dont la personne se livre. Ces données et le sens immédiat qu’elles présentent sont à recueillir, comme les éléments sur les habitudes de vie du patient, sa culture, ses choix, ses rapports à la maladie, la connaissance de son état et de ses traitements, les conséquences sur sa perception de lui-même face à la maladie, à la vie, aux activités quotidiennes, ses attentes et ses besoins.
En général, le recueil débute lors de la première rencontre avec le patient. Le climat de confiance et l’engagement d’une confidentialité préservée sont favorables à cet échange d’informations, à l’observation des messages non verbaux et des réactions de la personne.
Qu’il soit formel ou informel, l’entretien donne le plus souvent un grand nombre d’informations. Alors que l’entretien orienté, mené de façon semi-directive par le soignant sert à approfondir un aspect insuffisamment précis en vue d’aboutir à une évaluation de la situation, l’entretien libre ou non directif offre un espace de parole au patient. Celui-ci permet à la personne de se dévoiler et d’approcher des problématiques plus complexes. Au cours de l’entretien, l’infirmière est attentive au climat de la communication, aux difficultés d’expression, aux silences, aux pleurs (contenus ou pas), aux hésitations, à une excessive volubilité, etc.
Le contenu des questions et la façon dont elles sont posées sont déterminants pour la qualité de l’information. Les données descriptives, concises, pertinentes seront ensuite analysées par l’infirmière en veillant à éviter les interprétations erronées.
Afin d’obtenir des informations supplémentaires à celles récoltées au cours de l’observation, l’infirmière s’entretient avec le patient pour comprendre ses besoins et ses attentes. Elle réaffirme que l’entretien est confidentiel ; elle établit un climat de confiance. Elle veille à s’entretenir dans un environnement adéquat afin que le patient puisse s’exprimer librement et fournir des renseignements personnels.
Par ailleurs, les techniques de communication favorisent la progression de l’expression du patient.
Au terme de l’entretien, l’infirmière dispose d’un certain nombre d’informations, qu’elle va compléter par l’examen clinique.
 Examen clinique infirmier
Examen clinique infirmier
L’évaluation de l’état de santé d’une personne constitue une compétence de l’infirmière, et l’examen clinique est un moyen auquel elle se réfère. L’infirmière recueille les données subjectives par l’entretien, et les données objectives par l’examen physique. Ainsi, « la notion d’examen renvoie au fait d’observer, de considérer attentivement la personne tout en menant une étude minutieuse pour apprécier son état de santé et ses réactions. Le terme clinique renvoie à l’examen direct du patient par la vue, l’ouïe, l’odorat et le toucher mais aussi par le biais d’appareils courants comme le stéthoscope, le tensiomètre et le marteau réflexe. L’examen clinique est une activité qui s’exerce auprès du patient et comporte deux grands axes complémentaires : l’histoire de santé et l’examen physique10. »
– L’histoire de santé tient compte des symptômes ou données subjectives exprimés par le patient qui évalue ainsi ce qui lui semble normal ou pas.
– Dans l’expression « examen physique », l’adjectif « physique » renvoie au corps humain, à sa morphologie et à sa typologie pour recueillir des données objectives ou signes par l’utilisation des quatre techniques que sont l’inspection, la palpation, l’auscultation et la percussion (plus rarement utilisée dans la pratique infirmière).
L’examen clinique comporte la mesure des paramètres vitaux, le relevé des données staturopondérales, des explorations biologiques éventuelles comme une analyse d’urine à la bandelette devant des urines foncées, l’examen du corps par différentes techniques.
L’examen clinique objective les éléments décrits par la personne au cours de l’entretien. Il demeure un outil fiable pour évaluer la santé d’une personne dès lors qu’il repose sur un socle de connaissances scientifiques et qu’il procède d’une méthode, telle la méthode PQRSTU11 visant l’identification des caractéristiques d’un signe, d’un malaise….
– Provoquer : Qu’est ce qui provoque/entraîne ou aggrave/augmente votre malaise ? De quel problème croyez-vous qu’il s’agit ? Quelle en est la cause selon vous ?
– Qualité : Décrivez-moi votre malaise.
– Quantité : Quelle est l’intensité de votre malaise ? Sur une échelle de 0 à 10, quel chiffre lui attribuez-vous ? Quel est l’impact de ce malaise sur vos activités quotidiennes, domestiques, de loisirs ?
– Région : quelle est la région où se manifeste votre malaise ?
– Irradiation : votre malaise s’étend-il ailleurs ; si oui, où ?
– Signes et symptômes associés : Avez-vous éprouvé d’autres malaises ou des sensations inhabituelles accompagnant votre malaise dominant ? Avez-vous observé d’autres signes ou changements en plus de votre malaise dominant ?
– Temps : Depuis quand votre malaise se manifeste-t-il/est-il présent ? Votre malaise est-il constamment présent ou se manifeste-t-il par épisode ?
– Intermittence : S’il est intermittent, combien de temps dure-t-il à chaque manifestation et combien de fois l’avez-vous ressenti durant la dernière journée, la dernière semaine ou le dernier mois ? À quel moment apparaît-il ?
Ainsi, les objectifs de l’examen clinique, étape complémentaire à l’entretien, sont :
– de recueillir les données initiales pour établir le profil de la personne ;
– d’identifier les ressources d’un patient dans son environnement personnel, social ou familial ;
– de permettre l’organisation et l’interprétation des données et de proposer une synthèse incluant le degré d’urgence ;
– de planifier les interventions ;
– de contribuer à la collaboration interprofessionnelle par l’utilisation d’un langage commun pour les transmissions en lien avec l’examen clinique (lors de l’appel du médecin, l’infirmière décrit les éléments cliniques pertinents qui justifient cet appel).
 Types de données
Types de données
Il existe deux types de données : subjectives et objectives.
 Données subjectives
Données subjectives
Ce sont les descriptions orales que la personne fait de son état de santé. Seul le patient fournit ce type de données car il s’agit en général de sentiments, perceptions, etc. qui peuvent signifier un changement physiologique qu’il conviendra d’explorer par un recueil de données objectives.
 Sources d’information
Sources d’information
 Patient
Patient
Le patient demeure la meilleure source d’information ; il peut fournir des renseignements précis quant à ses besoins, expliquer avec précision sa situation, exprimer son ressenti. Cependant, il est judicieux de considérer la raison de son hospitalisation, le lieu où s’effectue le recueil de données afin de cibler avec pertinence l’information nécessaire qui doit être recueillie par l’infirmière. La rencontre demande de réfléchir aux moyens à employer, à la façon de mener le recueil, au vocabulaire et au « ton juste » à utiliser.
 Famille ou proches
Famille ou proches
Ce sont les personnes ressources et les témoins de la vie de la personne soignée qui peuvent être sollicités pour compléter ou apporter de l’information supplémentaire. Les données qu’ils apportent s’avèrent parfois aussi utiles que celles fournies par le patient lui-même. C’est notamment le cas lorsque la personne soignée est dans l’incapacité de répondre (personne traumatisée, en état de choc, enfant, personne âgée un peu confuse, etc.). La famille ou les proches sont des sources secondaires d’informations pouvant confirmer les données indiquées par le patient (prise de médicaments, façon de s’alimenter et qualité du sommeil). Ils fournissent non seulement des informations sur l’état de santé, mais de plus ils sont en mesure de préciser à quel moment sont survenus les changements et l’impact qu’ils ont sur la personne. Il convient cependant de s’assurer que le patient ne s’oppose pas à ce que sa famille soit interrogée.
 Autres membres de l’équipe soignante
Autres membres de l’équipe soignante
Recueillir des données est une démarche dynamique alimentée par les membres de l’équipe soignante, et la communication entre l’ensemble des professionnels. Chacun représente une source de renseignements non négligeable permettant d’affiner les informations. Obtenues dans des situations de soins différentes, ces informations sont précieuses ; néanmoins, il est nécessaire de les croiser pour vérifier la cohérence de l’ensemble. Ces données précisent la façon dont se comporte le patient selon les soins, ses réactions au traitement, lors des visites des médecins, des proches, etc.
 Dossier de soins
Dossier de soins
Le dossier de soins contient l’ensemble des informations consignées par les soignants et apporte des connaissances sur le soigné. Sa richesse dépend bien sûr de la qualité de ce qui a été préalablement noté : diagnostics médicaux, problèmes de santé, antécédents, histoire de la maladie, répercussions sur l’autonomie du patient, transmissions écrites des principales actions mises en place (traitements, aide aux actes de la vie quotidienne, etc.). La consultation du dossier antérieur du patient est aussi un moyen pour l’infirmière d’apprécier l’évolution de son état de santé, de déceler des problèmes de santé récurrents, de considérer des réactions antérieures à un traitement, à l’hospitalisation et d’en dégager les mécanismes d’adaptation développés ou non par le patient. Enfin, la consultation du dossier du patient est un des moyens pour évaluer l’évolution de la situation entre deux hospitalisations, ou lors d’une prise en charge à domicile. Les données qui s’y trouvent fournissent des informations initiales et continues sur les réactions du patient à sa maladie et son évolution jusqu’à la date en cours.
Les supports d’écriture du dossier de soins sont variés et adaptés à chaque institution. De façon générale, ils aident à classer les données en fonction de caractéristiques dominantes. On retrouve classiquement les informations suivantes :
– les données administratives et socioéconomiques : état civil, situation sociale, personne à prévenir (coordonnées, téléphone, etc.), personne de confiance, activité professionnelle, prise en charge sociale, mutuelle, mode d’admission, etc. ;
– les données médicales : raison d’hospitalisation, diagnostic médical, antécédents, résultats d’examen, etc. ;
– les données individuelles : connaissance du patient, de son environnement, de ses ressources, de ses difficultés, identification des besoins non satisfaits, etc.
Les données doivent être significatives, c’est-à-dire avoir du sens pour la personne concernée et la situation, mais également pour les professionnels qui assurent la prise en charge. Elles doivent être suffisantes, représentatives de la situation et pertinentes pour aboutir à l’évaluation de la situation et donner lieu à l’élaboration et à la mise en œuvre du plan de soins.
Cela sous-entend que les données facilitent la compréhension du contexte dans lequel évolue le patient, l’identification du ou des problèmes de santé, mais aussi la connaissance de ses besoins.
Ces données sont actualisées, c’est-à-dire réajustées quotidiennement en fonction de l’évolution de la maladie et de la situation tout au long de la prise en charge.
Avec le temps, l’infirmière affine ses habiletés à mener un entretien, à formuler des questions pertinentes et aiguise son sens de l’observation. En effet, comme le souligne Dallaire12, les novices sont moins habiles à recueillir l’information, à dégager les éléments cruciaux, reconnaître et retenir l’information.
Durant le recueil de données, l’infirmière reste la plus objective possible ; elle ne se projette pas sur la situation ou sur la personne. Elle est attentive au repérage des particularités de la personne : son unicité et son individualité. Les données recueillies sont confirmées par le patient. La validation d’une donnée consiste à la préciser et à clarifier sa raison.
Quel que soit le moyen employé, la collecte des données est réalisée de telle sorte qu’elle préserve la confidentialité des échanges. Enfin, les données sont consignées sur les supports prévus informatisés ou manuscrits qui constituent le dossier de soins.

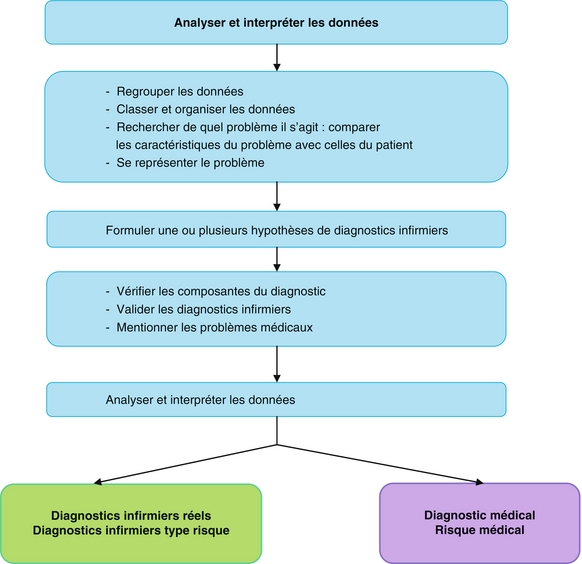
 Étape 2 – Analyse et interprétation des données
Étape 2 – Analyse et interprétation des données
Dans cette étape, deux capacités intellectuelles sont mobilisées, l’analyse et l’interprétation, en vue de formuler le ou les diagnostics infirmiers. Elles font appel à l’esprit critique.
 Analyse des données
Analyse des données
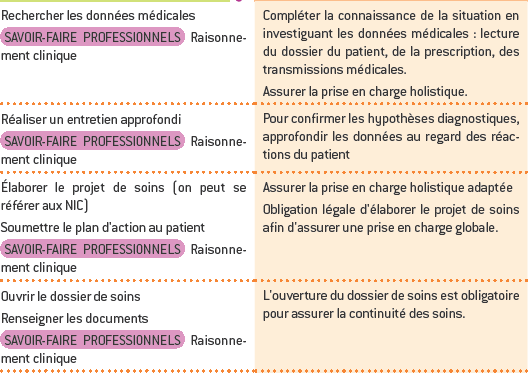
L’analyse est le processus intellectuel qui contribue à l’évaluation de la situation de la personne pour aboutir à la formulation des diagnostics infirmiers. L’analyse consiste à mettre à plat l’ensemble des données recueillies et validées pour déceler le sens de chacune d’elles.
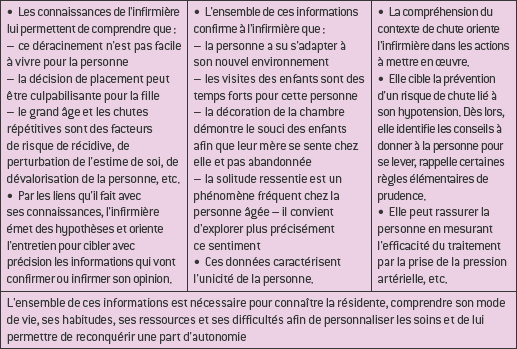
Les données sont regroupées afin de déceler la tendance ou l’orientation dominante, d’établir les liens entre elles. Un regroupement est fait lorsqu’il est possible de mettre ensemble un groupe de données de même nature. Il s’agit ensuite de les confronter aux connaissances théoriques, aux normes scientifiques, aux données antérieures éventuelles afin d’identifier ce qui est normal ou pathologique. Tout au long de ce travail, la pensée critique du soignant est mobilisée, sollicitant les connaissances, l’expérience, les compétences, les attitudes et les normes. L’analyse permet au soignant d’avoir une représentation des problèmes réels ou potentiels.
La démarche d’analyse est le plus souvent le résultat d’un travail d’équipe, les échanges entre les soignants mettant en évidence les zones d’ombre, les manques de précision, les insuffisances dans le recueil. C’est aussi le moyen de valoriser les préoccupations, les centres d’intérêt de la personne en les communiquant aux membres de l’équipe pluridisciplinaire. Chacun, en fonction de son rôle auprès du patient, relève des informations précises dont il comprend l’impact et qu’il convient de partager dans l’intérêt du patient, pour parvenir à formuler un problème de santé pertinent.

 Interprétation des données
Interprétation des données
Après avoir procédé à l’analyse, l’infirmière émet une ou plusieurs hypothèses diagnostiques. Chaque hypothèse est explorée. Le cas échéant, il convient d’approfondir le recueil en privilégiant des questions au regard de la présomption émise, afin de la valider ou l’invalider auprès du patient et/ou de sa famille et de l’équipe soignante. Si les données obtenues corroborent ce qui n’était qu’une supposition, la validation est effective.
 Les problèmes médicaux ou risques de problèmes médicaux
Les problèmes médicaux ou risques de problèmes médicaux
Il s’agit des problèmes de santé qui relèvent de la compétence médicale. Les risques découlent de la situation médicale et/ou de la thérapeutique ; des facteurs de risque sont identifiables. C’est le médecin qui établit leur diagnostic ; l’infirmière met en œuvre les soins prescrits.
 Les diagnostics infirmiers réels ou potentiels (diagnostic de risque)
Les diagnostics infirmiers réels ou potentiels (diagnostic de risque)
Il s’agit des réactions de la personne qui relèvent de la responsabilité de l’infirmière. Le diagnostic infirmier induit la participation du patient ; les objectifs sont centrés sur lui. Cependant, lorsqu’il induit une suppléance, c’est l’équipe soignante qui se fixe des buts de soins.
Les réactions sont formulées sous forme de diagnostics infirmiers de tous types.
Lorsque les réactions sont consécutives à des traitements ou à la pathologie, il convient d’utiliser les diagnostics infirmiers correspondants dans lesquels l’infirmière a toute autonomie pour proposer des actions de soins.
 Les DI14
Les DI14
Un diagnostic infirmier est « un jugement clinique sur les réactions d’un individu, d’une famille, d’un groupe ou d’une collectivité face aux problèmes de santé présents ou potentiels ou aux processus de vie. Le diagnostic infirmier sert de base pour choisir des interventions de soins visant l’atteinte des résultats dont l’infirmier(e) a la responsabilité15 ».
Il est important de bien distinguer diagnostics infirmier et médical. Le diagnostic infirmier est centré sur la personne soignée ; il change compte tenu de l’évolution de l’état de santé de cette personne. Cela permet de le distinguer du diagnostic médical qui, lui, est centré sur la pathologie et demeure inchangé.
– Le jugement clinique est « l’acte intellectuel d’émettre une appréciation, une opinion, de tirer une conclusion à partir d’un ensemble de signes et de symptômes se rapportant à l’état de santé d’une personne16 ».
– Les réactions d’une personne sont liées aux divers comportements que cette personne va présenter face à son problème de santé. Ces comportements dépendront de l’histoire de vie de cette personne, raison pour laquelle le recueil de données est si important.
Ce qui intéresse l’infirmière est de savoir quel est l’impact physique, psychologique, social de la maladie sur le quotidien de la personne soignée. En lien avec son rôle de professionnel acteur de prévention, l’infirmière réfléchit également aux incidences secondaires liées à la maladie.
Tenir compte dans les soins non seulement de la personne soignée, mais aussi de la famille, voir de la collectivité est également incontournable.
Les diagnostics infirmiers servent de base pour choisir les interventions de soins visant l’atteinte des résultats. Il est intéressant de constater que cette définition rejoint les différentes étapes de la démarche de soin, mais aussi la rédaction des transmissions écrites sous la forme données–actions–résultats (DAR) (voir plus loin).
En résumé, le diagnostic infirmier est une interprétation scientifique du recueil de données. Il sert à guider l’infirmière dans la planification, l’exécution et l’évaluation des soins17.
Pour formuler un diagnostic infirmier, il convient de se référer à la dernière édition de la classification18 NANDA-I révisée tous les 2 ans et traduite par l’Association francophone européenne des diagnostics, interventions et résultats infirmiers (AFEDI)19.
À chaque diagnostic infirmier présenté dans la classification sont associés :
– l’année d’apparition et de révision du diagnostic notée en dessous de chaque titre ;
– un niveau de preuves (NP) sous forme de chiffre (depuis 2002, tout nouveau diagnostic ou diagnostic révisé comporte un NP avec un chiffre allant de 1.1 à 3.2 : plus le chiffre est élevé, plus le NP l’est également, en lien avec les recherches bibliographiques et cliniques réalisées. Pour le détail de ces niveaux, se référer au dernier chapitre de l’ouvrage NANDA-I20) ;
– une définition du diagnostic infirmier ;
– une liste des caractéristiques ;
– éventuellement une liste des facteurs favorisants ou des facteurs de risque.
En lien avec les NP, de plus en plus de diagnostics sont également accompagnés de références bibliographiques appuyant leur validité.
Quatre types de diagnostics infirmiers sont identifiés : les diagnostics infirmiers réels, de promotion de la santé, de type risque et de syndrome.
« Les diagnostics infirmiers réels décrivent les réactions humaines à des problèmes de santé ou des processus de vie qui sont présents chez un individu, une famille ou une collectivité21. » Ces diagnostics sont parfois mentionnés comme des diagnostics « problèmes ». Ils comprennent un intitulé, une définition, des facteurs favorisants et des caractéristiques.
Diagnostics infirmiers de promotion de la santé
Il s’agit d’un « jugement clinique qui décrit la motivation et le désir d’un individu, d’une famille, d’un groupe ou d’une collectivité à augmenter son bien-être et à réaliser son potentiel de santé en démontrant sa motivation à adopter des conduites spécifiques favorables à la santé », telles que l’alimentation et l’exercice physique. Ils peuvent être utilisés quel que soit l’état de santé.
Diagnostics infirmiers de type risque
Ce sont des jugements cliniques décrivant « les réactions humaines à des problèmes de santé ou des processus de vie qui peuvent survenir chez des individus, familles ou collectivités particulièrement vulnérables ». Ils comprennent un intitulé, une définition, des facteurs de risque.
 Composantes d’un diagnostic
Composantes d’un diagnostic
« Le titre donne un nom au diagnostic infirmier. […] C’est une phrase ou un terme concis qui représente un ensemble d’indices en lien les uns avec les autres. »
« La définition donne une description claire et précise du diagnostic ; elle précise la signification et aide à différencier ce diagnostic d’autres diagnostics semblables. »
Les caractéristiques d’un diagnostic réel ou d’un diagnostic de promotion de la santé sont des « indices observables » ou des « inférences regroupés constituant les manifestations d’un diagnostic infirmier réel » ou centré sur le bien-être.
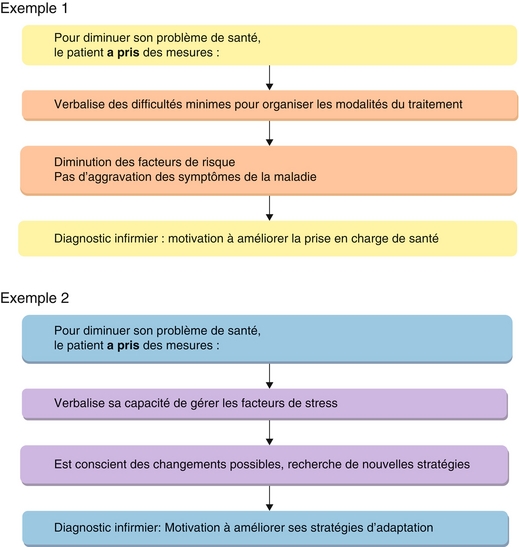
 Exemple 1
Exemple 1
Dans la situation de M. L., présentée p. 181, la douleur aiguë liée à la hernie discale constitue un symptôme majeur. Son exploration par l’infirmière aboutit à la formulation d’un diagnostic infirmier.
– L’examen clinique met en évidence l’intensité de la douleur, sa localisation au niveau lombaire, les signes comme la grimace, le fait qu’il se déplace avec difficulté, etc.
– L’exploration de la dimension psychologique révèle que le patient est anxieux. La douleur limite sa mobilité, ce qui altère son humeur et sa perception de la situation. Les premiers signes en faveur de cette anxiété sont la fuite du regard, les yeux fermés quand on lui parle ; d’autres, plus subjectifs, peuvent être recherchés lors de l’entretien. La cause est liée aux conséquences physiopathologiques qui retentissent sur l’état psychologique du patient.
– L’exploration socioéconomique met en évidence que le patient vit seul, que l’incapacité physique induite par la hernie est source de tension au niveau de son travail car il ne tient pas la cadence imposée et ne remplit pas ses objectifs de production. La cause est toujours en lien avec les conséquences physiopathologiques de sa maladie.
Le patient éprouve un inconfort physique lié à la douleur provoquée par la hernie discale. Cependant, cet inconfort retentit sur son état émotionnel et social. Le regroupement des données permet ainsi à l’infirmière d’établir le constat suivant :
– le problème médical est la hernie discale ;
– le diagnostic infirmier est Douleur aiguë.
– Sa définition répond à ce qu’exprime M. L. : il s’agit d’une « expérience sensorielle et émotionnelle désagréable, associée à une lésion tissulaire réelle, ou décrite dans des termes évoquant une telle lésion […]. Le début est brusque ou lent ; l’intensité varie de légère à sévère ; l’arrêt est prévisible ; la durée est inférieure à 6 mois ».
– Les caractéristiques décrites sont compatibles avec l’observation de M. L. : expression verbale, échelle EVA = 8, dit que sa douleur est insupportable, évite de soulever quelque chose, se déplace avec difficulté, grimace.
Cependant, d’autres hypothèses de diagnostic infirmier peuvent être évoquées, par exemple l’anxiété. Il s’agit d’un « vague sentiment de malaise, d’inconfort ou de crainte accompagné d’une réponse du système nerveux autonome ; sa source est souvent non spécifique ou inconnue pour la personne. Sentiment d’appréhension généré par l’anticipation du danger. Il s’agit d’un signal qui prévient d’un danger imminent et qui permet à l’individu de réagir face à la menace. »
– Les caractéristiques relevées abondent en ce sens : le patient exprime son inquiétude face aux changements survenus dans sa vie et aux conséquences, il est irritable, a un contact visuel difficile, etc.
Les facteurs favorisants sont la mobilité (douleur qui s’accentue quand il bouge), la toux, l’éternuement et le fait de devoir se moucher. Nous pouvons également relever comme facteur favorisant le fait qu’il appréhende l’opération de sa hernie.
L’infirmière considère ces deux diagnostics, recherche par un recueil de données supplémentaire (méthode PQRSTU par exemple) à les confirmer et à identifier celui qui est prioritaire pour le patient, quelle influence l’un a sur l’autre afin de les valider tous les deux, ou de n’en retenir qu’un seul.
 Exemple 2
Exemple 2
Une jeune femme est admise en service de chirurgie pour une intervention chirurgicale gynécologique. Elle dit appréhender l’opération et ses suites ; elle est nerveuse et tendue.
Une première hypothèse diagnostique peut être formulée, la peur, mais les données ne sont pas suffisamment spécifiques et étayées pour considérer cette seule hypothèse. En l’occurrence, il convient d’examiner d’autres hypothèses diagnostiques possibles : connaissances insuffisantes, risque de diminution situationnelle de l’estime de soi, image corporelle modifiée, etc.
Pour valider un diagnostic infirmier avec un haut niveau d’exactitude22, il est nécessaire de rechercher des indices additionnels par un complément de recueil de données ciblé auprès de la patiente, voire de la famille, de comparer ces indices à ceux proposés dans l’ouvrage NANDA-I liés à l’hypothèse diagnostique choisie et de la valider avec le patient (par exemple : « Il semble que vous ressentiez… Est-ce exact ? »).
Lorsque plusieurs diagnostics infirmiers sont posés, il convient d’établir l’ordre des priorités entre les diagnostics infirmiers – ceux qui présentent un risque pour la sécurité, ceux qui entraînent une souffrance physique ou psychologique, ceux qui multiplient les dépendances et conduisent au dysfonctionnement, ceux qui altèrent le confort et ceux qui entravent le fonctionnement affectif, cognitif et social.
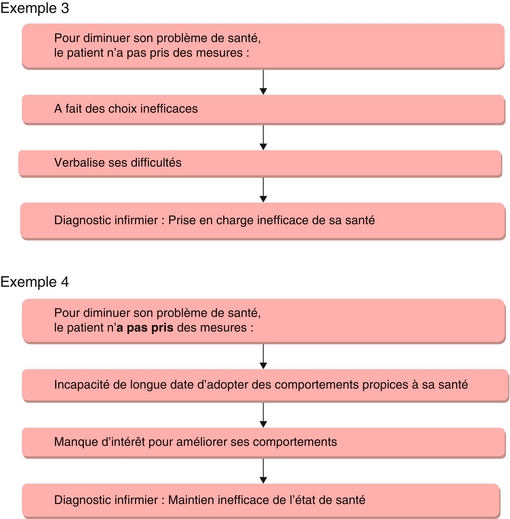
 Exemple 3
Exemple 3
Mme Laurette, 58 ans, vit seule chez elle très modestement. Elle se présente à sa consultation mensuelle pour la prise en charge récente d’un diabète mal équilibré. Aujourd’hui encore, son taux de glycémie est trop élevé. Elle ne parvient pas à respecter le régime strict qu’on lui a conseillé et en est bien consciente. Elle se sent dévalorisée, dit ne pas avoir de « force de caractère ». Elle a bien compris l’intérêt et les risques, mais au quotidien, elle n’arrive pas, à cause de ses activités sociales, à suivre ce régime.
Le problème, dans cette situation, n’est pas le déséquilibre du diabète, mais bien l’application du régime alimentaire. L’infirmière, pour qui l’application du régime prenait un sens par rapport au traitement du diabète, n’a pas suffisamment considéré le contexte et les ressources de vie de la personne. Elle n’a pas recherché avec la patiente les moyens qui lui permettraient de s’adapter aux contraintes du régime diabétique. Les actions préconisées visant le diabète, certes justifiées, n’ont probablement pas été suffisamment travaillées pour amener la patiente à pouvoir les appliquer à sa situation.
Cette situation démontre que la focalisation sur un signe ou sa catégorisation, ici le diabète, empêche d’identifier le problème réel et donc de le résoudre.
 Problèmes médicaux et risques médicaux
Problèmes médicaux et risques médicaux
L’identification des problèmes et risques médicaux est du ressort médical. Ils sont notés dans le dossier médical du patient.
S’ils ne sont pas clairement inscrits dans le dossier médical, l’infirmière peut repérer ces problèmes grâce à la mobilisation de ses connaissances, mais elle s’assure toujours auprès d’un médecin de la fiabilité de sa déduction.
– de comprendre les données médicales relevées lors du recueil de données ;
– de prendre connaissance des éléments prescrits (traitements, examens, actions spécifiques, etc.) ;
– d’identifier l’intérêt des prescriptions et des objectifs poursuivis par l’équipe médicale ;
– de mobiliser ses connaissances : faire des liens entre ses savoirs sur la pathologie et le traitement, les mettre en corrélation avec les différents éléments cliniques relevés lors de l’observation et de l’entretien avec le patient ;
– de solliciter les personnes ressources capables d’apporter des éléments de compréhension des données ;
– de vérifier auprès du médecin la fiabilité des déductions.
Certains problèmes médicaux, traités en collaboration, sont liés aux complications physiologiques, découlent du traitement, évoluent en fonction de la maladie. L’infirmière les décèle ou évalue la situation (amélioration, aggravation). Dans ce cadre, elle est amenée à porter un jugement clinique contribuant à :
– l’identification du problème qui découle du traitement, de la pathologie ;
– la surveillance et à l’évaluation des effets résultant des soins et des traitements prescrits ;
– la mise en évidence des complications potentielles liées à la pathologie ou au traitement ;
– l’identification puis la mise en œuvre des actions de prévention en regard des risques ;
– la réalisation des actes, préalablement définis dans un protocole médical23 ou un protocole commun aux différents groupes de professionnels (infirmières, médecins, kinésithérapeutes, etc.).
Les risques médicaux découlant du traitement et de leurs complications, de l’évolution de la maladie nécessitent des interventions relevant du rôle prescrit.
Cependant, les réactions de la personne, consécutives à son traitement ou à sa pathologie, conduisent l’infirmière à poser également des diagnostics infirmiers pour lesquels les interventions de soins, relevant de son rôle propre, complètent les soins prescrits.
 Outils pédagogiques de raisonnement
Outils pédagogiques de raisonnement
Afin de développer le raisonnement clinique, de viser l’exactitude du diagnostic, des outils pédagogiques tels que la toile de raisonnement clinique ou l’arbre décisionnel sont particulièrement pertinents.
La toile de raisonnement clinique ou modèle OPT (Outcome Present State Test Model) (Figure 6.2)
« La toile de raisonnement clinique est une méthode de pensée qui permet, par une représentation graphique, d’analyser et d’assembler les données pour former un ou plusieurs diagnostic(s) infirmier(s). Cette toile offre d’une part une vision analytique et synthétique de la situation de soins par le biais de chacun des diagnostics identifiés et validés, et d’autre part une vision systémique et complexe grâce aux relations faites entre les différents diagnostics infirmiers24 ». Elle consiste à :
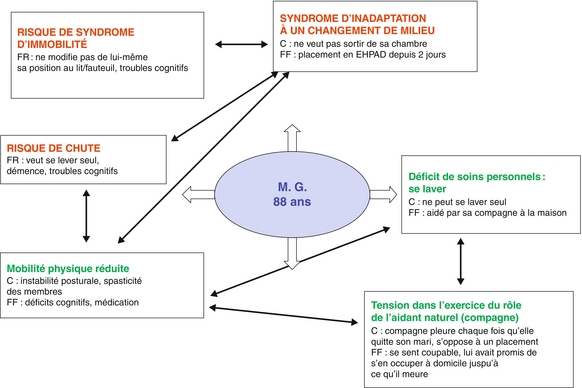
Figure 6.2 Exemple de toile de raisonnement clinique
C : caractéristiques ; FF : facteurs favorisants ; FR : facteurs de risque.
– positionner autour les hypothèses diagnostiques retenues ;
– lister les caractéristiques, facteurs favorisants ou facteurs de risque retenus pour chaque hypothèse ;
– dessiner les relations, connexions entre les hypothèses ;
– déterminer quelle(s) hypothèse(s) a (ont) la plus haute priorité (clé de voûte des soins à la personne soignée).
Cette méthode offre à la fois une vision analytique et synthétique de la situation de soins du fait de chacun des diagnostics identifiés et validés ; elle propose également une vision systémique et complexe par les relations établies entre les différents diagnostics infirmiers.
L’arbre décisionnel (figure 6.3)
L’arbre décisionnel25 est une représentation graphique sous forme d’arborescence du raisonnement diagnostique à partir de signes cliniques. C’est une aide à l’analyse de la situation clinique. L’arbre décisionnel part de la situation problème définie à partir de l’analyse du recueil de données réalisé auprès de la personne soignée et de sa famille et permet de choisir le diagnostic le plus pertinent et le plus adapté à la personne.
Ces exemples d’outils d’aide à l’analyse donnent la possibilité de développer une pensée critique26.

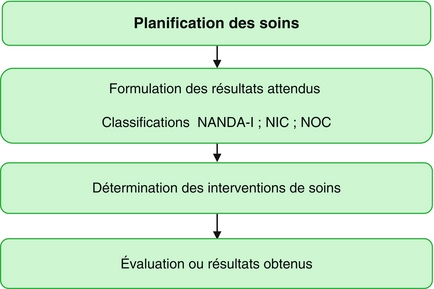
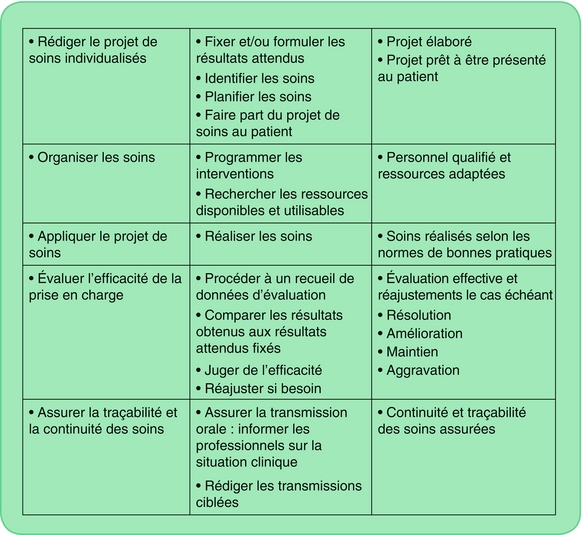
 Étape 3 – Planification des soins
Étape 3 – Planification des soins
Après avoir formulé le ou les diagnostics infirmiers, l’infirmière recherche les buts à atteindre en regard des problèmes identifiés. Elle détermine les objectifs de soins, les interventions et les planifie, prévoit les modalités de l’évaluation. Cette phase correspond à la planification27, c’est-à-dire l’élaboration du projet de soins. Ainsi est clairement identifié ce qui va être mis en place, comment et avec quels moyens. S’ensuit la programmation des soins qui est l’organisation des soins sur une période de travail et la répartition entre professionnels d’un groupe de patients.
La planification des soins est composée de :
– la formulation des résultats attendus (objectifs) qui expriment la capacité souhaitable à atteindre, dès lors qu’il s’agit d’un diagnostic infirmier ;
– la formulation des buts des soins pour les problèmes infirmiers à résoudre par l’équipe soignante ;
– le choix des interventions de soins qui seront nécessaires pour atteindre les objectifs et les buts fixés ;
 Formulation des objectifs et des buts des soins
Formulation des objectifs et des buts des soins
Certains soins relèvent de l’équipe de soins qui détermine des buts à poursuivre, d’autres de la personne soignée qui contribue à l’atteinte des objectifs visés.
Le but vise à résoudre un problème de santé. Il est formulé de façon à identifier ce qui doit être poursuivi par les soins dispensés : « préserver une peau intacte au niveau de la région sacrée… », « déceler une instabilité hémodynamique ». Il s’agit de formuler un but de soins infirmiers mettant en évidence les responsabilités infirmières : « observer la personne, déceler une complication, évaluer les réactions de la personne, appliquer un protocole de soins, etc. ».
L’objectif est en fait le résultat attendu dans un diagnostic infirmier. En référence à la classification des résultats de soins infirmiers (Nursing Outcomes Classification [NOC]), un résultat consiste en l’évaluation de l’état d’un patient ou d’un aidant naturel (famille), du comportement ou de la perception qui est conceptualisée sous la forme d’une variable largement influencée et sensible à une intervention infirmière. Il s’agit de l’énoncé de ce que la personne soignée et/ou sa famille doivent être en mesure de réaliser et du résultat à atteindre dans un délai déterminé. La formulation met en évidence l’implication de la personne. Elle précise la façon d’obtenir des résultats favorables : « la personne sera capable d’améliorer son état de santé en… »
; « la personne fera… » ; « conservera le niveau de santé… » ; « sera amenée à collaborer… ». L’expression « capable de » signifie que la personne dispose des ressources et des moyens pour parvenir à l’objectif ; « être capable » sous-entend qu’elle utilisera ses ressources pour…La formulation de l’objectif nécessite l’utilisation de verbes d’action :
– en lien avec des opérations intellectuelles : nommer des facteurs de risque, identifier les signes d’alerte, etc. ;
– en lien avec des opérations affectives et cognitives : exprimer son ressenti, verbaliser son angoisse, faire part de son intérêt pour, énoncer ses connaissances sur, etc. ;
– en lien avec des opérations motrices : se lever, effectuer un pas, se rasseoir, etc.
L’objectif est pertinent s’il est adapté à la personne. Il prend en considération sa motivation et ses ressources pour être réalisable. Il permet d’observer le comportement de la personne. Enfin, il précise le délai et les éléments à considérer pour évaluer le résultat ; en ce sens, il est précis et mesurable.
– pertinent – il est adapté à la personne ;
– mesurable – il précise l’évolution et les résultats attendus ;
– observable – il indique avec précision ce que le patient doit faire, doit apprendre, etc. ; il permet de voir le comportement de la personne soignée ;
– réalisable – il prend en considération les ressources, les motivations et les capacités de la personne ;
– précis – il mentionne une échéance qui détermine le délai imparti qui peut être à court, moyen ou long terme. Le moment de l’évaluation correspond à la période où l’objectif doit être atteint ;
– évolutif – il est réajusté en fonction des progrès et de l’amélioration de l’état de santé du patient et donne naissance à la formulation d’un nouvel objectif si besoin.
En référence à la classification des résultats de soins infirmiers (Nursing Outcomes Classification [NOC]), un résultat (objectif) comprend un intitulé, une définition, des indicateurs et des degrés de mesure.
– L’intitulé décrit le résultat en moins de cinq mots.
– La définition précise l’intitulé et le distingue des autres.
– Les indicateurs reflètent le comportement ou les actions du patient.
– Les degrés de mesure se regroupent sous la forme d’une échelle numérique variable selon le résultat identifié.
 Détermination des interventions de soins
Détermination des interventions de soins
Les interventions sont choisies une fois que les objectifs et les résultats attendus sont établis. Les interventions représentent les actions qui aident le patient à passer de son état actuel à celui décrit dans l’objectif. L’intervention, selon la classification des interventions de soins (Nursing Intervention Classification [NIC]), représente « tout soin (direct ou indirect) reposant sur un jugement clinique afin d’atteindre les résultats escomptés pour la personne soignée28 ».
Le choix des interventions s’appuie sur les connaissances professionnelles, l’évaluation des compétences disponibles dans la structure de soins, la capacité ou non du patient de participer aux soins.
Les interventions comprennent les soins résultant des diagnostics infirmiers, les activités quotidiennes que le patient ne peut pas accomplir par lui-même qui découlent essentiellement des problèmes infirmiers et celles qui résultent des diagnostics médicaux.
– Les interventions relevant du rôle propre vont de la suppléance totale ou partielle d’une personne à des marques d’encouragement ou de soutien pour l’accompagner dans sa participation aux soins, à l’enseignement ou à la formulation de recommandations. Les actions visent la prise en charge des réactions de la personne face à sa situation et des activités de la vie quotidienne. Elles sont complétées par des interventions destinées à déceler une aggravation de l’état de santé de la personne afin d’agir pour limiter ou corriger les risques en ayant recours à des soins prescrits et/ou du rôle autonome.
– Les interventions relevant du rôle prescrit sont les actions nécessaires pour appliquer une prescription. Ces actions sont à visée curative le plus souvent.
L’ensemble de ces actions contribue à la prise en charge holistique du patient et sont inscrites dans le projet de soins. Chaque action est pensée ; elle est cohérente avec le projet de soins et est respectueuse des réactions de la personne.
En référence à la NIC, une intervention comprend un intitulé, une définition et des activités (actions).
 Identification des critères d’évaluation
Identification des critères d’évaluation
L’évaluation – ou résultats obtenus – vise à vérifier l’efficacité des soins dispensés. Il s’agit donc de déterminer les critères précis à partir desquels l’infirmière est autorisée à mettre en œuvre de nouvelles interventions de soins, à fixer d’autres objectifs, à valider l’efficacité des soins. La mesure est rendue possible par l’identification d’un résultat, c’est-à-dire d’une variable représentative d’un état, d’un problème ou d’une perception susceptible d’être influencé par les interventions de soins.
Bien que le « savoir penser », nous l’avons vu, soit un pré-requis nécessaire pour rédiger des transmissions reflétant le prendre soin de la personne, le « savoir formuler », à travers un langage « standardisé », se justifie tout autant du fait de l’informatisation des dossiers de soins. Les différentes classifications présentées (NANDA-I, NIC, NOC) « permettent de faire connaître la nature des soins infirmiers, rendent visible le rôle prédominant joué par les infirmières, structurent la pensée et la prise de décision, facilitent le choix approprié des diagnostics, interventions et résultats, améliorent notre pratique au travers de la recherche et favorisent le développement d’un système de remboursement des soins »29.
 Types de projets de soins
Types de projets de soins
Le projet de soins peut être élaboré dans son intégralité lors de la prise en charge du patient ou adapté à partir de supports standardisés qui facilitent l’identification des interventions les plus pertinentes en lien avec le diagnostic infirmier prédominant. Lors de l’utilisation d’un support standardisé, seules les actions relevant du rôle propre sont mentionnées.
Il existe différentes formes de projets de soins également appelés plans de soins.
 Projet de soins personnalisé ou individualisé (PEI)
Projet de soins personnalisé ou individualisé (PEI)
Le PEI est réalisé pour chaque personne par l’infirmière qui note le diagnostic infirmier, les objectifs, les interventions de soins et les critères d’évaluation. Il est totalement personnalisé.
 Plan de soins type ou plan de soins guide
Plan de soins type ou plan de soins guide
Un plan de soins type est préétabli pour des personnes qui présentent des difficultés communes, prévisibles, celles-ci étant associées à un diagnostic infirmier ou à un problème de santé prédominant dans le service. Le plan décrit le problème, les principaux signes et les principales causes ; il propose différents objectifs à sélectionner en fonction des capacités du patient et un ensemble d’interventions que l’infirmière choisit pour être en adéquation avec le problème du patient. Les plans peuvent aussi ne proposer qu’un objectif standard pour lequel l’infirmière inscrit les interventions personnalisées.
 Protocoles de soins
Protocoles de soins
Ce sont des instructions sur des soins infirmiers à dispenser dans les situations courantes. Il s’agit de soins à mettre en place systématiquement selon la situation : protocole d’accueil, protocole de prévention d’escarre, protocole d’urgence, protocole de prise en charge de la douleur, etc.
L’utilisation de ces supports diminue la charge d’écriture de l’infirmière. Ces derniers facilitent l’identification des problèmes prévalents et des soins à proposer aux personnes. Ils sont un outil facilitant la continuité des soins et la mise en place de projets cohérents par rapport à la spécificité du patient et du service.
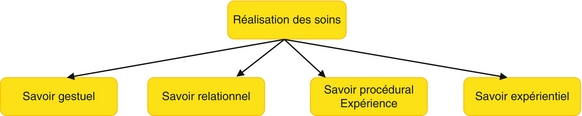
 Étape 4 – Réalisation des soins
Étape 4 – Réalisation des soins
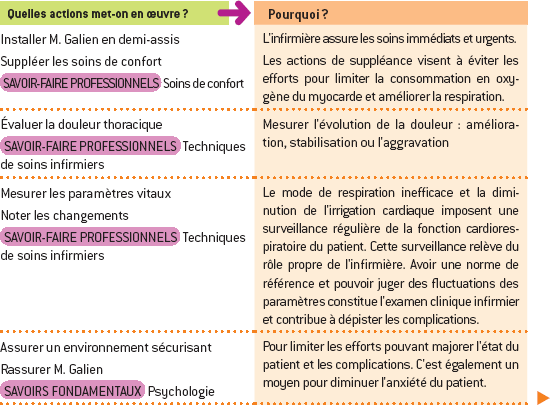
La réalisation des soins consiste à appliquer le projet de soins, c’est-à-dire à mettre en œuvre tous les soins [qui visent à révéler les capacités de la personne, à compenser ses défaillances, à mobiliser tout ce que la personne peut et/ou veut faire par elle-même ou avec une aide afin de lever ce qui entrave son autonomie] et les traitements. Réaliser les soins consiste ainsi à apporter une aide à la vie quotidienne en donnant du sens aux actions en regard de ce que vit la personne, à apporter une réparation pour agir sur la maladie.
Lors de la réalisation des soins, l’infirmière met en pratique un savoir gestuel mobilisant des connaissances théoriques, techniques, relationnelles, procédurales et son expérience. La mise en œuvre respecte les critères de qualité des soins. Ainsi, les soins permettent à la personne soignée :
– d’utiliser les capacités qui lui restent, de mobiliser tout ce dont elle est capable et de comprendre avec elle ce qui entrave ou limite cette envie ;
– d’accroître son autonomie en lui apprenant à compenser ses déficits, en lui assurant la réponse à ses besoins, en développant ses facultés physiques, cognitives, psychiques afin de diminuer son recours à une tierce personne ;
– d’utiliser ses connaissances et ses savoirs pour faire face à sa situation personnelle.
Pour ce faire, les soins infirmiers sont exécutés après réflexion et analyse critique sur le sens de l’action mise en œuvre, en proscrivant toute exécution routinière. Ainsi, le soignant ne s’inscrit pas dans une reconduction de soin au mépris de la situation singulière du patient qu’il a en face de lui.
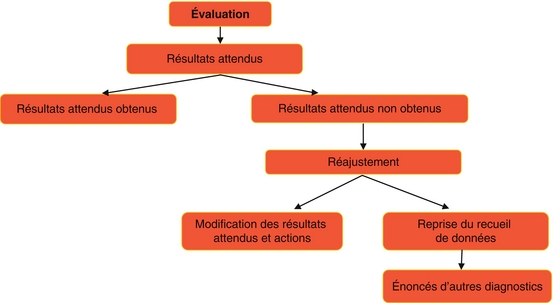
 Étape 5 – Évaluation et réajustement
Étape 5 – Évaluation et réajustement
 Évaluation
Évaluation
L’étape finale de la démarche de soins consiste à vérifier l’efficacité du plan de soins. Il s’agit d’évaluer en continu la pertinence des interventions par rapport aux résultats attendus, de déterminer si ces résultats sont atteints et de juger l’efficacité des soins.
Cette étape consiste à porter un jugement comparatif sur l’état de santé de la personne, au moment de l’échéance, en considérant les résultats attendus qui ont été fixés préalablement et ceux obtenus au moment de l’évaluation. L’infirmière constate les résultats et juge de l’évolution de la situation du patient. Elle mesure si le diagnostic infirmier est encore d’actualité, levé, à réajuster.
 Réajustement
Réajustement
C’est à l’issue de l’évaluation qu’un réajustement peut être nécessaire. L’infirmière vérifie l’efficacité des soins. Si le résultat n’est pas atteint, elle cherche les raisons de cet échec, décide si les actions prévues sont à poursuivre ou à remplacer, s’il est opportun de fixer de nouveaux objectifs ou s’il faut en modifier l’échéance. Elle peut, à l’issue de l’évaluation, énoncer d’autres diagnostics, compléter le recueil de données antérieur.
Par ailleurs, l’infirmière porte une analyse critique sur son attitude professionnelle en identifiant ce qu’elle a mis en place ou non pour motiver la personne, en identifiant les éléments qui justifient la qualité de la relation instaurée, etc.
AGIR
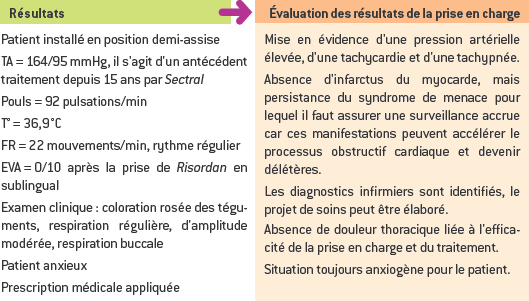
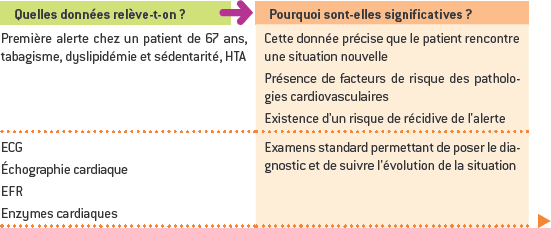
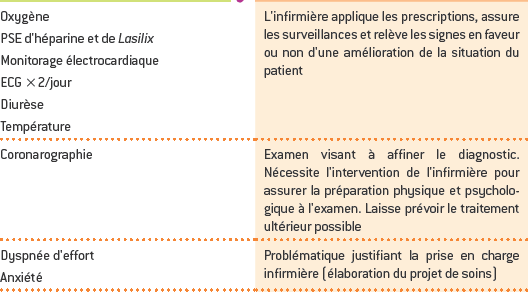
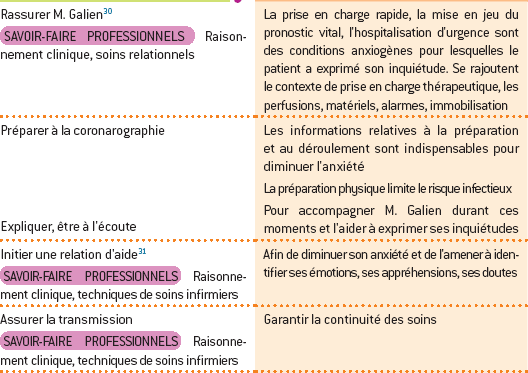
SITUATION PROFESSIONNELLE
Synthèse de la situation :
Patient présentant un problème médical de syndrome de menace avec une intolérance à l’effort. Les diagnostics infirmiers sont l’anxiété liée à la perception de son état et connaissances insuffisantes en lien avec des croyances, mode de respiration inefficace et risque de diminution de l’irrigation cardiaque.
SITUATION PROFESSIONNELLE
S’ENTRAÎNER
VÉRIFIER SES CONNAISSANCES
1. (Question relative à la précision et l’objectivité des données.) Critiquez les données ci-dessous en indiquant ce qui serait à préciser :
– M. X a une bonne mobilité physique.
– Mme Y a du mal à dormir la nuit.
– Mme Z a besoin d’aide pour les activités de la vie quotidienne (AVQ).
2. (Question relative au regroupement des données.) En lisant les données ci-dessous, faites des liens entre les différentes données et argumentez-les.
Maladie de Parkinson, boit moins de 1 l/j, score Norton 1 ×/semaine, prend du Madopar 3 ×/j, n’effectue que quelques pas dans la chambre, a la peau sèche, bilan hydrique 1 ×/j, présente des selles très dures, escarre stade 1.
3. (Liens entre données et hypothèses de titres de diagnostics infirmiers.) En lien avec chaque donnée, dans le tableau ci-dessous, reliez la ou les hypothèses aux titres de diagnostics infirmiers pouvant lui (leur) correspondre.
| Recueil de données | Hypothèses de titres de diagnostics infirmiers |
| 1. Dit avoir de la peine à respirer | A. Risque d’infection |
| 2. Demande la même information à plusieurs soignants | B. Mobilité physique réduite |
| 3. A une trachéotomie | C. Communication verbale altérée |
| 4. Est sous morphine 6 ×/j | D. Risque de constipation |
| 5. A de la difficulté à s’exprimer et à se faire comprendre | E. Anxiété |
| 6. Ne contrôle pas ses mouvements | F. Connaissances insuffisantes |
| 7. Porte une sonde vésicale | G. Dégagement inefficace des voies respiratoires |
4. (Hypothèses de titres de diagnostics infirmiers.) À partir des données suivantes, choisissez un ou plusieurs titres de diagnostic(s) infirmier(s) en vous référant à la liste NANDA-I se trouvant en annexe.
– M. D. : est alité depuis un mois, il ne peut se retourner seul.
– Mme L. : 80 ans, a des limites visuelles.
– Mme Z. : 50 ans, mère de 3 enfants, cancer du sein, mère décédée du même cancer au même âge.
5. (Liens entre le diagnostic médical et les titres de diagnostics infirmiers.) Quelles hypothèses de titres de diagnostics infirmiers (au maximum 5) pouvez-vous énoncer suite au diagnostic médical énuméré ci-dessous en vous référant à la liste NANDA-I se trouvant en annexe.
6. (Formulation du diagnostic infirmier.) À partir de la liste de mots suivante, repérez le titre du diagnostic, les caractéristiques et les facteurs favorisants.
Bruits/insatisfaction concernant son sommeil/habitudes de sommeil perturbées/mobilier de sommeil inhabituel/périodes de réveil rapportées par la personne
7. En lien avec la situation ci-dessous, argumentez trois hypothèses de diagnostics infirmiers (titre, caractéristiques et facteurs favorisants).
Mme H., âgée de 45 ans, a subi une stomie. Elle est en voie de guérison, mais elle présente un visage triste et parle rarement. Vous remarquez qu’elle mange très peu ; cette observation est notée dans les transmissions. Lorsque vous parlez avec elle, elle dit qu’elle n’a pas faim et qu’elle ne se sent plus la même. Elle ajoute qu’elle ne sait pas comment elle arrivera à reprendre sa vie familiale, son travail de vendeuse, sa vie sociale. Elle affirme qu’elle sent mauvais, qu’elle ne pourra plus faire du sport. Elle se plaint régulièrement d’être fatiguée et reste souvent couchée. Son époux déclare que, lorsqu’il lui rend visite, elle pleure fréquemment et se dit découragée parce qu’elle s’inquiète de l’avenir.
8. (Méthode PQRSTU.) Déterminez le malaise dominant dans la situation d’une personne ayant chuté.
CORRIGÉS
VÉRIFIER SES CONNAISSANCES
1. M. X a une bonne mobilité physique – « bonne » = c’est-à-dire ?
Mme Y a du mal à dormir la nuit – « du mal » = c’est-à-dire ?
Mme Z a besoin d’aide pour les activités de la vie quotidienne (AVQ) – nature de l’aide ?
M. P dit ne pas faire attention à son diabète – c’est-à-dire ?
– Parkinson/Modopar/n’effectue que quelques pas dans la chambre : ces données sont liées à la maladie de Parkinson ; le fait d’être parkinsonien engendre une difficulté à la marche et requiert la prise de L-Dopa.
– Peau sèche/boit moins de 1 l/j : signifie que l’hydratation est insuffisante.
– Score Norton/escarre/boit moins de 1 l/j : sont des facteurs de risque d’apparition d’une escarre ; le score Norton permet d’évaluer les facteurs de risque de faire une escarre.
3. 1/C, E, G ; 2/E, F ; 3/A, C, E, F, G ; 4/D, E, F ; 5/C ; 6/B ; 7/A.
4. M. D. : est alité depuis un mois, il ne peut se retourner seul.
Mme L. : 80 ans, a des limites visuelles.
Mme Z. : 50 ans, mère de 3 enfants, cancer du sein, mère décédée du même cancer au même âge.
5. Accident vasculaire cérébral
– Titre : habitudes de sommeil perturbées.
– Caractéristiques : insatisfaction concernant son sommeil, périodes de réveil rapportées par la personne.
– Facteurs favorisants : bruits, mobilier de sommeil inhabituel.
– Hypothèse de titre de diagnostic : Image corporelle perturbée
– Caractéristiques : se dit découragée ; dit ne plus se sentir la même ; se plaint souvent d’être fatiguée
– Facteurs favorisants : femme jeune de 45 ans active sur le plan professionnel et sportif ; non-acceptation de son image corporelle ; perte d’estime d’elle-même en lien avec sa stomie
– Hypothèse de titre de diagnostic : Diminution situationnelle de l’estime de soi
– Caractéristiques : elle affirme qu’elle sent mauvais ; dit qu’elle ne pourra plus faire du sport
– Facteurs favorisants : femme jeune de 45 ans active sur le plan professionnel et sportif ; non-acceptation de son image corporelle ; perte d’estime d’elle-même en lien avec sa stomie
– Hypothèse de titre de diagnostic : Exercice du rôle parental perturbé
– Caractéristiques : ne sait pas comment elle arrivera à reprendre sa vie familiale, son travail de vendeuse, sa vie sociale ; s’inquiète de l’avenir
– Facteurs favorisants : femme jeune de 45 ans active sur le plan professionnel et sportif ; non-acceptation de son image corporelle ; perte d’estime d’elle-même en lien avec sa stomie
– Comment s’est déroulée la chute ? Êtes-vous tombé vers l’avant, l’arrière, sur le côté, etc. ?
1Propos de Fadwa A. Affara, infirmière au CII.
2Marjory Gordon, Manual of nursing diagnosis, St Louis, Mosby, 1998.
3Margaret Lunney, « Use of critical thinking in the diagnostic process », International Journal of Nursing Terminologies and Classifications, n° 21, 2010, p. 82–88 et à partir de NANDA International, Diagnostics infirmiers. Définitions et classification 2012–2014, Issy-les-Moulineaux, Elsevier Masson, 2013, chapitre 2.
4Margaret Lunney, « Use of critical thinking in the diagnostic process », art. cité.
5Helen C. Cox (dir.), Applications cliniques des diagnostics infirmiers, Bruxelles, De Boeck, 2004.
6D’après Margot Phaneuf, Guide d’apprentissage de la démarche de soins, Paris, Masson, 1998.
7Nous faisons référence aux grilles d’observation différentes que peuvent utiliser les soignants et à la grille d’analyse des 14 besoins fondamentaux selon Virginia Henderson.
8Une carte conceptuelle est une représentation visuelle qui permet de montrer sous la forme d’un schéma les liens entre différents problèmes de santé que peut présenter un patient. Elle favorise la compréhension des relations qui existent entre les problèmes.
9Alexandre Lhotellier, « Du bon usage de la question », Perspective Soignante, n° 10, avril 2001, p. 102–108.
10Philippe Delmas, Lyne Cloutier, Josette Dall’Ava, « L’Examen clinique est une histoire ancienne dans la pratique infirmière », La Revue de l’Infirmière, n° 167, janvier 2011, p. 31–33 ; et d’après Lyne Cloutier, Philippe Delmas, Josette Dall’Ava-Santucci (dir.), La Pratique infirmière de l’examen clinique, Bruxelles, De Boeck, 2010.
11Philippe Voyer, L’Examen clinique de l’aîné. Guide d’évaluation et de surveillance clinique, Saint-Laurent, ERPI, 2011.
12Clémence Dallaire (dir.), Le Savoir infirmier. Au cœur de la discipline et de la profession, op. cit.
14En France, plusieurs textes officialisent l’utilisation du diagnostic infirmier, et actuellement dans le décret du 29 juillet 2004 relatif aux parties IV et V du CSP concernant la profession d’infirmier, articles R 4311-3.
15NANDA International 2009, cité in NANDA International, Diagnostics infirmiers. Définitions et classification 2012–2014, op. cit.
16NANDA, 1990.
17NANDA International, Diagnostics infirmiers. Définitions et classification 2012–2014, op. cit., chapitre 2.
18Elle favorise ainsi l’utilisation d’un vocabulaire commun dans les interprétations énoncées.
20NANDA International, Diagnostics infirmiers. Définitions et classification 2012–2014, op. cit.
21Ibid. Dans la suite de ce passage, toutes les citations entre guillemets proviennent de ce même livre.
22NANDA International, Diagnostics infirmiers. Définitions et classification 2012–2014, op. cit., chap. 2.
23Les protocoles médicaux peuvent servir de réponse aux complications mettant en jeu les fonctions vitales de la personne. Ils donnent une autonomie supplémentaire à l’infirmière qui avisera immédiatement le médecin de la survenue du problème et demandera l’autorisation de mettre en route le protocole.
24Pesut et Herman, 1999, cité in E. Fossé, « Rendre explicite le raisonnement clinique de l’infirmier : Le modèle OPT (Outcome Present State test Model ou Résultat, Problème présent, Test) de Pesut et Herman », in Actes de l’Association francophone européenne de diagnostics, interventions et résultats infirmiers (AFEDI), 2004, p. 95–102.
25Nadine Pézière, Corinne Sliwka, Arbres décisionnels de diagnostics infirmiers, Paris, Lamarre, coll. « Testez-vous », 1997.
26Jacques Butel, Christine Maupetit, « Documentation clinique des soins. Une nécessaire clarification », Soins Infirmiers, n° 3, 2006, p. 54–55.
27René Magnon (dans René Magnon, Geneviève Déchanoz, dir., Dictionnaire des soins infirmiers, op. cit.) précise la distinction entre planification et programmation des soins : « planification des soins : opération qui, dans la démarche de soins, consiste à fixer les objectifs de soins et les délais pour les atteindre, à programmer les actes de soins infirmiers sur un support et à organiser leur mise en œuvre ainsi que leur évaluation » ; « programmation des soins : action qui, après la planification des soins, consiste à les répartir dans le temps et à attribuer la réalisation aux différents membres de l’équipe ».
28Gloria M. Bulechek, Howard K. Butcher, Joanne McCloskey Dochterman, Classification des interventions de soins infirmiers. CISI/NIC, Paris, Masson, 2010.
29Christine Maupetit, « Concilier “savoir penser” et “savoir formuler” : un enjeu fondamental pour “prendre soin” de la personne soignée, Perspective Soignante, n° 33, décembre 2008, p. 80.
30Pour construire le projet de soins et repenser les activités visant la réanimation se référer aux NIC.